Lernziele
Nach der Lektüre dieser CME-Fortbildung sollten Sie …
… das diagnostische Vorgehen bei Verdacht auf Harnwegsinfekte kennen.
… wissen, anhand welcher Kriterien Sie Patientinnen und Patienten mit Sepsis identifizieren können.
… wissen, welche Faktoren es bei der Therapieentscheidung zu berücksichtigen gilt.
… über die wichtigsten für eine Therapie infrage kommenden Antibiotika informiert sein.
… wissen, was es bei Risikogruppen zu berücksichtigen gibt.
… Maßnahmen zur Rezidivprophylaxe kennen.
Zusammenfassung
Ziel der Therapie von Harnwegsinfekten (HWI) ist eine verantwortungsvolle, sichere und effektive Versorgung der Patientinnen und Patienten mit möglichst geringem Einsatz antimikrobieller Substanzen.
Die adäquate Diagnostik dieser Infektionen ist dazu entscheidend, nicht zuletzt vor dem Hintergrund steigender Antibiotikaresistenzen.
Rezidivierende HWI liegen vor, wenn mindestens zwei Infekte innerhalb von sechs Monaten oder mindestens drei innerhalb eines Jahres auftreten.
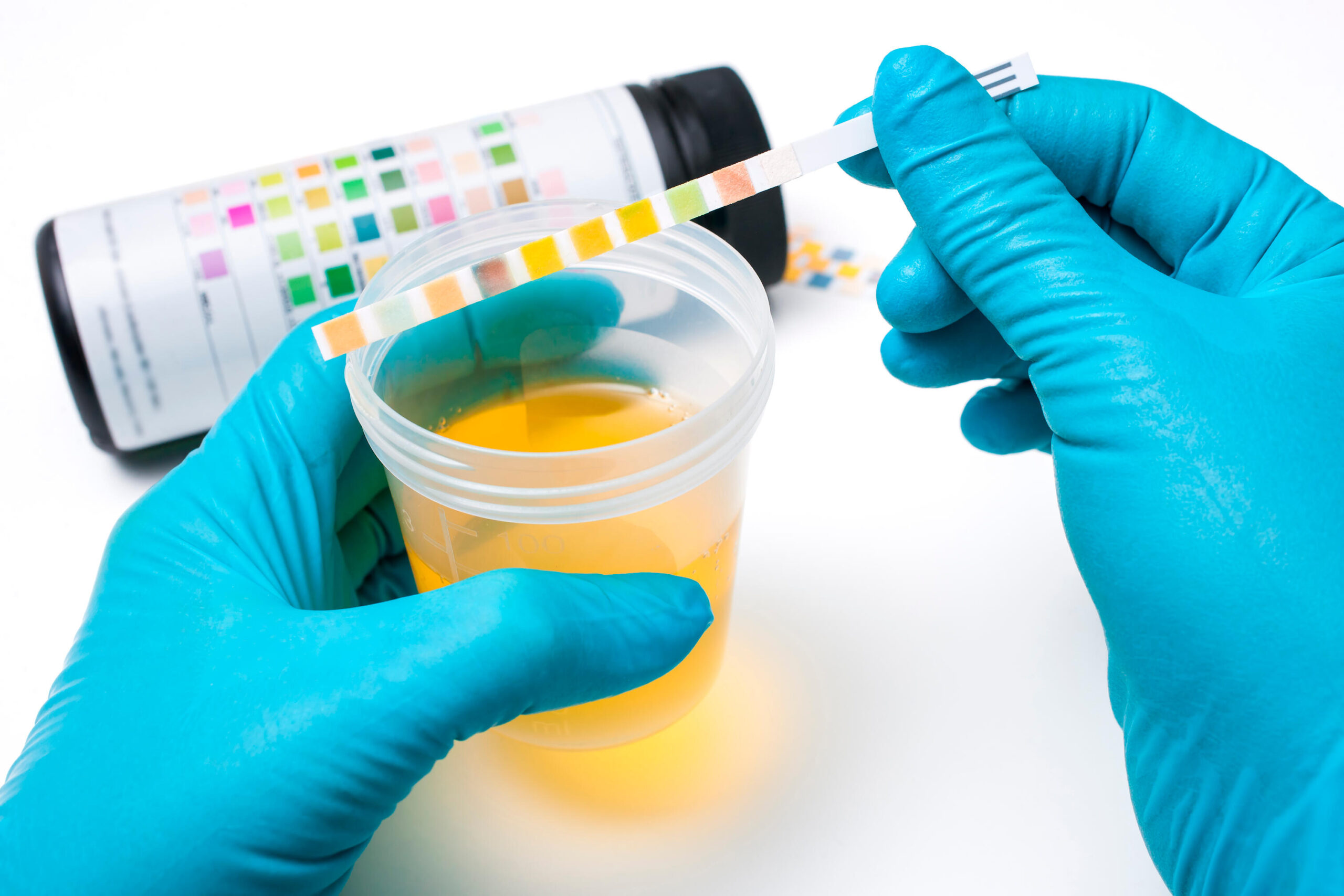
Zur Basisdiagnostik gehört der Urin-Stix, der rasch Hinweise auf Leukozyturie und Nitrit liefert. Bei unkomplizierten Infektionen ohne Risikofaktoren ist diese Diagnostik häufig ausreichend.
Bei einem Dauerkatheter besteht ein Risiko für asymptomatische Bakteriurie in der Größenordnung von 5 % pro Tag Liegedauer. Die anlasslose Verwendung eines Stix ist hier sinnlos.
Jede HWI beim Mann gilt als kompliziert und erfordert eine verlängerte Therapie (Richtwert ohne Evidenz: eine Woche). Zu denken ist auch an eine (eher seltene) Prostatitis.
Für die unkomplizierte Zystitis empfiehlt die S3-Leitlinie als Medikamente der ersten Wahl Fosfomycin, Nitrofurantoin, Nitroxolin, Pivmecillinam. Die ARS-Datenbank des RKI gibt Auskunft zur Resistenzlage.
Schwangere sollten mit Penicillinen, Cephalosporinen oder Fosfomycin-Trometamol behandelt werden.
Komplizierte Verläufe sind durch das Auftreten systemischer Symptome, persistierende oder rezidivierende Bakteriurie sowie die Beteiligung der oberen Harnwege gekennzeichnet. Sie können eine stationäre Behandlung erfordern.
Abkürzungen:
ABU = asymptomatische Bakteriurie
ARS = Antibiotika-Resistenz-Surveillance
BMI = Body-Mass-Index
CRP = C-reaktives Protein
DGU = Deutsche Gesellschaft für Urologie
EAU = European Association of Urology
GFR = glomeruläre Filtrationsrate
HWI = Harnwegsinfekte
OAB = überaktive Blase
UPEC = uropathogene E. coli
U-Stix = Urinteststreifen
Einleitung
Harnwegsinfektionen (HWI) gehören zu den häufigsten Gründen für eine ärztliche Konsultation in der hausärztlichen Versorgung. Besonders Frauen im gebärfähigen Alter sind betroffen, aber auch ältere Menschen und Patienten mit bestimmten Risikofaktoren wie Diabetes mellitus oder Harnabflussstörungen stellen eine bedeutende Patientengruppe dar.
Merke: Die adäquate Diagnostik und Therapie dieser Infektionen ist entscheidend – nicht zuletzt vor dem Hintergrund steigender Antibiotikaresistenzen.
In vielen Fällen handelt es sich um unkomplizierte Infektionen, die symptomorientiert diagnostiziert und leitlinienkonform mit einem schmalen Antibiotikaspektrum behandelt werden können.
Wichtig: Bei einem unkomplizierten HWI kommt man oft ohne Antibiotikum aus, das heißt ein Erhöhen der Trinkmenge und ggf. eine symptomatische Behandlung der Schmerzen genügen.
Die hausärztliche Herausforderung liegt in der differenzierten Indikationsstellung: Einerseits gilt es, gefährliche Verläufe frühzeitig zu erkennen und gezielt zu therapieren, andererseits sollen unnötige Antibiotikagaben vermieden werden. Dies ist essenziell, um Resistenzentwicklungen zu reduzieren und die Wirksamkeit vorhandener Antibiotika langfristig zu sichern [1] .
Die aktuelle Leitlinienlage ist jedoch nicht einheitlich. Während die deutsche S3-Leitlinie [1] eine klare Trennung zwischen unkomplizierten und komplizierten Infektionen vornimmt, basiert die neue europäische Leitlinie der EAU [2] auf einer funktionellen Einteilung in lokal begrenzte vs. systemische Infektionen.
Eine deutsche Leitlinie für komplizierte HWI ist derzeit in Erarbeitung. Diese Diskrepanz führt aktuell in der hausärztlichen Praxis zu Unsicherheiten in der Zuordnung und Therapieplanung, insbesondere bei Patienten mit Risikofaktoren oder unklarer Symptomatik.
Obwohl HWI zu den häufigsten Gründen für einen Arztbesuch zählen, sind kaum verlässliche epidemiologische Daten zur tatsächlichen Häufigkeit in der Allgemeinbevölkerung verfügbar. Dies liegt u. a. am selbstlimitierenden Verlauf und an der weit verbreiteten Selbstmedikation. Neben der hausärztlichen Versorgung werden zudem oft auch gynäkologische, urologische oder notfallmedizinische Einrichtungen aufgesucht.
Ein rationaler Antibiotikaeinsatz bedeutet daher nicht nur die Berücksichtigung von Leitlinienempfehlungen, sondern auch die klinisch fundierte Einschätzung der individuellen Situation. Der Ansatz sollte symptombezogen, risikoadaptiert und evidenzbasiert erfolgen. Dazu gehört neben der sorgfältigen Anamnese und Diagnostik auch die Berücksichtigung von Patientenerwartungen, Komorbiditäten und lokalen Resistenzdaten.
Merke: Ziel ist eine verantwortungsvolle, sichere und effektive Versorgung der Patienten mit möglichst geringem Einsatz antimikrobieller Substanzen.
Pathogenese und Risikofaktoren Am häufigsten werden komplizierte (Abb. 1) [3] ) und unkomplizierte HWI durch uropathogene Escherichia coli (UPEC) verursacht. Voraussetzungen für die Uropathogenität von Bakterien ist das Adhärenzvermögen an das Oberflächengewebe des Harntraktes. In der Regel entstammen uropathogene Keime der körpereigenen analen bzw. anovaginalen Flora des betroffenen Individuums [4] .
© mm medizin + medien Verlag Abb. 1: Auslöser von komplizierten Harnwegsinfektionen [3]
Als Risikofaktoren für HWI bei Frauen gelten: zeitnaher Geschlechtsverkehr, Gebrauch von Diaphragmen oder Spermiziden, HWI in der Anamnese, jugendliches Alter bei erstem HWI (jünger als 15 Jahre) und HWI in der Familienanamnese.
Zudem nimmt durch den Östrogenmangel in der Postmenopause die Schutzfunktion der Döderlein-Flora ab, die für eine Ansäuerung des vaginalen Milieus verantwortlich ist. Die Schwangerschaft stellt in Bezug auf HWI ebenfalls eine vulnerable Phase dar [4] .
Bei Männern erschweren der normalerweise trockene Meatus urethrae, die lange Urethra und die Distanz vom Anus zum Meatus die Entstehung von HWI. Geriatrische Patienten stellen eine besonders vulnerable Patientengruppe dar. Häufig bestehen Multimorbidität und mehrere Risikofaktoren für HWI und deren Komplikationen.
Zur Veranschaulichung folgen drei Fallbeispiele aus der hausärztlichen Praxis (Auflösung siehe weiter unten):
Fall 1: 32-jährige Patientin mit klassischer Symptomatik einer unkomplizierten Zystitis (Dysurie, Pollakisurie, kein Fieber), ohne Risikofaktoren oder Vorerkrankungen. Der Urin-Stix ist positiv auf Leukozyten und Nitrit.
Fall 2: 78-jähriger Mann mit Diabetes mellitus Typ 2, der mit Fieber, Flankenschmerz und Schüttelfrost vorstellig wird. Die klinische und laborchemische Diagnostik deutet auf eine akute Pyelonephritis hin.
Fall 3: 66-jährige postmenopausale Frau mit asymptomatischer Bakteriurie im Rahmen einer Routineuntersuchung.
Klassifikation und Definitionen
Die Einteilung von HWI erfolgt in der hausärztlichen Praxis traditionell nach dem Kriterium der Kompliziertheit sowie der anatomischen Lokalisation. Unkomplizierte HWI treten definitionsgemäß bei gesunden, nicht schwangeren Frauen im gebärfähigen Alter ohne relevante strukturelle oder funktionelle Anomalien des Harntrakts auf.
Komplizierte HWI dagegen sind durch Risikofaktoren wie Obstruktionen, Urolithiasis, Restharnbildung, Immunsuppression oder relevante Komorbiditäten – etwa Diabetes mellitus – charakterisiert (Tab. 1) [1] .
© mm medizin + medien Verlag Tab. 1: Komplizierende Faktoren von Harnwegsinfektionen [1]
Zudem wird zwischen unteren und oberen HWI unterschieden: Zystitis und Urethritis gehören zu den unteren Infektionen, während die Pyelonephritis als klassische obere Harnwegsinfektion gilt. Diese Unterscheidung hat unmittelbare therapeutische Konsequenzen, insbesondere hinsichtlich der Wahl und Dauer der Antibiotikatherapie.
Sonderformen stellen die asymptomatische Bakteriurie (ABU) sowie rezidivierende Infekte dar. Die ABU ist definiert als bakterieller Keimnachweis im Urin ohne klinische Symptome. Eine Therapie ist laut deutscher und europäischer Leitlinie nur in klar definierten Situationen indiziert – insbesondere bei Schwangeren sowie vor bestimmten urologischen Eingriffen [1] .
MERKE: Die asymptomatische Bakteriurie ist definiert als bakterieller Keimnachweis im Urin ohne klinische Symptome.
Merke: Rezidivierende HWI liegen definitionsgemäß vor, wenn mindestens zwei Infekte innerhalb von sechs Monaten oder mindestens drei innerhalb eines Jahres auftreten.
Differenzialdiagnostisch ist zwischen einem Rückfall (gleicher Erreger, kurzer Zeitraum) und einer Neuinfektion (anderer Erreger oder längeres Intervall) zu unterscheiden.
Ein zentraler Unterschied zwischen der deutschen [1] und der europäischen Leitlinie [2] besteht in der Systematik der Klassifikation: Während die deutsche Leitlinie weiterhin die klassische Einteilung in unkomplizierte vs. komplizierte Infektionen verfolgt, orientiert sich die europäische Leitlinie seit 2025 primär an der klinischen Präsentation – also an der Frage, ob es sich um eine lokal begrenzte oder eine systemische Infektion handelt.
Systemisch bedeutet dabei das Vorliegen von Fieber, Schüttelfrost oder laborchemischen Hinweisen auf eine entzündliche Systemreaktion. Diese funktionelle Kategorisierung hat Vorteile hinsichtlich der Therapieplanung, setzt jedoch diagnostisch eine differenzierte Einschätzung voraus, die in der Primärversorgung nicht immer verfügbar ist.
MERKE: Während die deutsche S3-Leitlinie zwischen unkomplizierten und komplizierten Infektionen unterscheidet, basiert die neue europäische Leitlinie auf einer funktionellen Einteilung.
Für die hausärztliche Praxis empfiehlt sich daher ein pragmatischer Ansatz: Die Anwendung der traditionellen Kategorien bleibt sinnvoll und bewährt, vor allem zur Ersteinschätzung und Therapieindikation. Die EAU-Systematik kann ergänzend herangezogen werden, insbesondere bei Verdacht auf komplizierte Verläufe, bei denen eine stationäre Therapie erwogen wird. Sie ist pathogenetisch plausibel, aber diagnostisch für die Hausarztpraxis oft nur eingeschränkt praktikabel.
Risikogruppen erfordern eine besonders sorgfältige diagnostische und therapeutische Betrachtung. Bei Schwangeren sind sowohl asymptomatische als auch symptomatische Infektionen mit einem erhöhten Risiko für Komplikationen wie Frühgeburt verbunden. Männer mit HWI sollten immer differenzialdiagnostisch hinsichtlich einer Prostatitis oder strukturellen Abflussstörung abgeklärt werden, da jede HWI bei Männern als kompliziert zu werten ist.
Geriatrische Patienten zeigen häufig unspezifische oder atypische Symptome. Zudem ist die Prävalenz der asymptomatischen Bakteriurie in dieser Population deutlich erhöht, was zu einer erhöhten Rate unnötiger Antibiotikaverordnungen führen kann. Menschen mit Diabetes mellitus weisen ein erhöhtes Risiko für komplizierte Verläufe auf, nicht zuletzt wegen funktioneller Veränderungen der Blasenentleerung und möglicher Mikroangiopathien.
Diagnostik
Eine strukturierte, symptom- und risikoorientierte Diagnostik ist Voraussetzung für eine rationale Therapie. Sie verhindert Überbehandlungen und reduziert die Entwicklung bakterieller Resistenzen. Eine Maximaldiagnostik an unselektierten Patienten ist jedoch unökonomisch. Die Leitlinie sieht daher unterschiedliche diagnostische Maßnahmen und Behandlungsstrategien vor, je nach Art des vorliegenden HWI und der Risikogruppe, der der Patient zugeordnet ist [1, 5] (Abb. 2).
© mm medizin + medien Verlag Abb. 2: Übersicht zum diagnostischen Vorgehen nach Patientengruppe [5]. A = Anamnese, K = Anlegen einer Urinkultur
Die Diagnostik von Harnwegsinfektionen in der hausärztlichen Praxis beginnt mit einer sorgfältigen Anamnese. Typische Symptome eines unteren Harnwegsinfekts (Zystitis) umfassen Dysurie, Pollakisurie, imperativen Harndrang sowie suprapubische Beschwerden.
Bei einer Infektion des oberen Harntrakts (Pyelonephritis) treten zusätzlich Flankenschmerzen, Fieber, Schüttelfrost und ein reduzierter Allgemeinzustand auf. Die Erhebung von Risikofaktoren wie bestehende Schwangerschaft, Diabetes mellitus, anatomische Anomalien oder rezidivierende Infekte hilft bei der Einschätzung der Komplexität [1] .
In einer Studie aus den Niederlanden reichte die Beantwortung von drei Fragen (Glaubt die Patientin, dass sie eine Harnwegsinfektion hat? Treten zumindest erhebliche Schmerzen beim Wasserlassen auf? Liegt eine vaginale Reizung vor?), um mehr als die Hälfte der Frauen mit schmerzhaftem und /oder häufigem Wasserlassen korrekt als Patientinnen mit einem Harnwegsinfektionsrisiko von weniger als 30 % oder mehr als 70 % einzustufen. Durch die anschließende Durchführung von zwei Urinteststreifen (Nitrit und Blut) erhöht sich dieser Anteil auf 73 % [6] .
Die körperliche Untersuchung ist vor allem bei Verdacht auf Pyelonephritis sinnvoll. Ein Klopfschmerz im Nierenlager spricht für eine Mitbeteiligung der oberen Harnwege. Bei klassischer unkomplizierter Zystitis ist eine körperliche Untersuchung nicht zwingend erforderlich, kann aber bei atypischer Symptomatik zur Abgrenzung anderer Ursachen beitragen.
Zur Basisdiagnostik gehört der Urin-Stix, der rasch Hinweise auf Leukozyturie und Nitrit liefert. Bei unkomplizierten Infektionen ohne Risikofaktoren ist diese Diagnostik häufig ausreichend.
Eine Urinkultur ist dagegen indiziert bei Pyelonephritisverdacht, bei rezidivierenden Verläufen, bei Therapieversagen oder bei Risikopatienten (Tab. 2). Bei Dauerkatheter liegt das Risiko für eine asymptomatische Bakteriurie bei 5 % pro Tag Liegedauer – ein anlassloser Stix ist hier sinnlos [8] .
© mm medizin + medien Verlag Tab. 2: Mögliche Indikationen zur Urinkultur [1]
Der kulturelle Erregernachweis mit Antibiogramm bildet dann die Grundlage für eine gezielte Therapie. Ergänzend kann bei Verdacht auf eine Obstruktion oder kompliziertem Verlauf eine Sonografie sinnvoll sein [2] .
Bei Verdacht auf eine systemische Beteiligung – etwa bei Pyelonephritis – sollten zusätzlich laborchemische Entzündungsparameter wie CRP und Leukozytenzahl bestimmt werden. Diese Werte helfen bei der Entscheidung über das therapeutische Vorgehen und ob eine ambulante oder eine stationäre Behandlung erfolgen soll. Ein CRP-Wert > 50 mg/L oder eine Leukozytose stützen die Diagnose einer oberen Harnwegsinfektion [1, 2]. Zum Erkennen einer Sepsis nach Sepsis-3 siehe Kasten [9] .
Erkennen einer Sepsis nach Sepsis-3 [9]
Die Sepsis-3-Definition ersetzt das frühere SIRS-Konzept durch präzisere klinische Kriterien zur Identifikation betroffener Patienten. Laut der Sepsis-3-Publikation gilt eine Sepsis als vorliegend bei:
vermuteter oder bestätigter Infektion und
akuter Organdysfunktion, definiert durch einen qSOFA-Score-Anstieg (quick Sequential Organ Failure Assessment) ≥ 2 Punkte
Ein erhöhter qSOFA-Score korreliert mit einer erhöhten Mortalität (≥ 10 %). Zur raschen Identifikation potenzieller Sepsis-Patienten außerhalb der Intensivstation:
Atemfrequenz ≥ 22/min
systolischer Blutdruck ≤ 100 mmHg
verändertes Bewusstsein (Glasgow Coma Scale < 13)
Die Sepsis-3-Kriterien sollen helfen, kritisch kranke Patienten früher und zielgerichteter zu identifizieren, ohne übermäßige Sensitivität auf Kosten der Spezifität.
Differenzialdiagnostisch müssen u. a. Vaginitiden, sexuell übertragbare Infektionen (z. B. Chlamydien), eine überaktive Blase (OAB) oder interstitielle Zystitis in Betracht gezogen werden, siehe Kasten [10] . Hinweise auf eine nicht bakterielle Ursache sind z. B. vaginaler Ausfluss, Dyspareunie oder fehlender Nitritnachweis im Urin.
Bakterielle Vaginose – keine Domäne der Hausarztpraxis
Die bakterielle Vaginose (BV) ist eine Dysbiose der vaginalen Mikroflora mit Überwucherung anaerober Bakterien (v. a. Gardnerella vaginalis, Atopobium vaginae) und Reduktion der schützenden Lactobacillus-Spezies. Sie manifestiert sich typischerweise durch dünnflüssigen, grau-weißlichen Fluor vaginalis mit fischartigem Geruch. Im Gegensatz zu vulvovaginalen Candidosen oder Trichomoniasis ist die BV nicht mit einer Entzündung assoziiert und häufig asymptomatisch.
Relevanz im hausärztlichen Kontext bei HWI:
Patientinnen mit rezidivierenden HWI berichten häufig auch über atypische vaginale Beschwerden.
Eine Differenzialdiagnose zur BV ist entscheidend, da eine persistierende Vaginaldysbiose das vaginale Mikrobiom destabilisieren und so indirekt HWI begünstigen kann.
Dennoch handelt es sich bei der BV nicht um eine urologische oder internistische Erkrankung, sondern um eine infektiöse Störung der Vaginalflora mit möglichen gynäkologischen Konsequenzen (z. B. aufsteigende Infektionen, Frühgeburtenrisiko in der Schwangerschaft).
Warum in die gynäkologische Praxis überweisen?
Diagnostik (Mikroskopie, pH-Messung, Amintest, Nugent-Score) und Beurteilung der Vaginalflora liegen außerhalb der Routinemöglichkeiten in der Hausarztpraxis.
Differenzierung von Koinfektionen (z. B. Trichomoniasis) sowie die Beurteilung bei rezidivierenden Verläufen erfordert oft eine kolposkopische und mikrobiologische Abklärung.
Bei Schwangerschaft, Kinderwunsch oder persistierender Symptomatik ist eine gynäkologische Mitbeurteilung essenziell.
Fazit
Die BV kann HWI begünstigen, ist jedoch kein primäres hausärztliches Krankheitsbild. Die gezielte Überweisung in die gynäkologische Praxis dient einer adäquaten Diagnostik und Therapie – und damit auch der Prävention von Folgeinfektionen [10].
Bei Männern sollten Prostatitis, Urethritis und epididymale Prozesse differenzialdiagnostisch bedacht werden. Bei unklarer Lage und V. a. Harnabflussstörung oder komplizierte Verläufe ist eine frühzeitige sonografische Abklärung empfehlenswert.
Differenzialdiagnose Prostatitis
Bei geriatrischen Patienten gestaltet sich die Diagnostik häufig schwieriger. Die Symptome sind oft unspezifisch – Verwirrtheit, Inappetenz oder Stürze können Ausdruck einer Infektion sein.
Gleichzeitig ist die Prävalenz der asymptomatischen Bakteriurie in dieser Population hoch, was das Risiko einer Fehlbehandlung mit sich bringt. 2018 wurde ein konsensbasiertes Entscheidungsinstrument in Form eines Algorithmus zur Diagnose von Harnwegsinfektionen in der geriatrischen Population entwickelt [7] , das inzwischen auch Einzug in die deutsche Leitlinie fand (Abb. 3).
© mm medizin + medien Verlag Abb. 3: Diagnostik einer HWI bei geriatrischen Patienten [1, 7]
Merke: Bei einem Dauerkatheter besteht ohnehin ein Risiko für asymptomatische Bakteriurie in der Größenordnung von 5 % pro Tag Liegedauer. Die anlasslose Verwendung eines Stix ist hier sinnlos.
Therapie
Unkomplizierte Zystitis: Wann Antibiotikaeinsatz? Eine antibiotische Behandlung ist grundsätzlich bei asymptomatischer Bakteriurie nicht erforderlich, da sie keinen klinischen Nutzen bietet und zur Selektion resistenter Erreger beiträgt. Ausnahmen bilden jedoch die Schwangerschaft sowie bestimmte urologische Eingriffe wie die transurethrale Resektion der Prostata, bei denen eine Eradikation der Bakteriurie empfohlen wird [1, 2].
MERKE: Eine antibiotische Behandlung ist grundsätzlich bei asymptomatischer Bakteriurie nicht erforderlich.
Liegt eine akute unkomplizierte Zystitis mit typischer klinischer Symptomatik (Dysurie, Pollakisurie, imperativer Harndrang) vor, sollte eine empirische antibiotische Therapie empfohlen werden [1] .
Bleibt eine akute unkomplizierte Harnwegsinfektion auf die Harnblase begrenzt, ist auch bei rezidivierenden Episoden nicht mit ernsten Komplikationen zu rechnen. Das Ziel der Therapie ist es daher primär, die bestehenden Symptome zu lindern. Bei nicht geriatrischen Patientinnen sollte die alleinige nicht antibiotische Therapie als Alternative zur antibiotischen Behandlung erwogen werden (geringfügig längere Symptomdauer). Zur Auswahl stehen: Ibuprofen, Diclofenac, Uva Ursi und BNO 1045 [1] .
Patienten mit akuter Pyelonephritis oder fieberhaften Harnwegsinfekten und relevanten Komorbiditäten wie Diabetes mellitus oder Immunsuppression bedürfen dagegen einer sofortigen antibiotischen Behandlung.
Komplizierte Verläufe: Wann stationär behandeln? Besondere Konstellationen wie Schwangerschaft, männliches Geschlecht oder postmenopausale Frauen erfordern eine individualisierte Herangehensweise:
Bei Schwangeren ist bereits bei asymptomatischer Bakteriurie eine Behandlung indiziert.
Bei Männern muss an eine Prostatabeteiligung gedacht werden.
Als Folge der hormonellen Umstellung nach der Menopause werden HWI mit häufigen Rezidiven begünstigt. Eine asymptomatische Bakteriurie ohne relevante Begleiterkrankungen soll in der Postmenopause aber nicht behandelt werden.
Merke: Jede HWI beim Mann gilt als kompliziert und erfordert eine verlängerte Therapie (Richtwert ohne Evidenz: eine Woche), insbesondere da eine Prostatitis zugrunde liegen kann.
Eine rein symptomatische Zystitis beim jungen, sexuell aktiven Mann ohne Fieber ist jedoch nicht zwangsläufig als komplizierter Verlauf zu werten. Bei der Abwägung einer antibiotischen Therapie ist zu berücksichtigen, dass es beim Mann keine Evidenz für den Nutzen einer nicht antibiotischen Therapie gibt.
Komplizierte Verläufe sind durch das Auftreten systemischer Symptome, persistierende oder rezidivierende Bakteriurie sowie die Beteiligung der oberen Harnwege gekennzeichnet. Diese Fälle gehen mit einem höheren Risiko für eine Urosepsis einher und erfordern häufig eine stationäre Behandlung [1, 2].
Pragmatischer Hausarzt-Algorithmus Die Therapieentscheidung folgt einem hausärztlich pragmatischen Algorithmus: Zunächst wird die klinische Symptomatik erhoben, ergänzt durch Urin-Stix. Bei Risikopatienten, fehlendem Ansprechen oder Verdacht auf Pyelonephritis sollte eine Urinkultur erfolgen. Die Antibiotikatherapie richtet sich nach der aktuellen Resistenzlage und den Leitlinienempfehlungen (Tab. 3 [11] , Tab. 4 [1] ).
© mm medizin + medien Verlag Tab. 3: Resistenzraten von E. coli gegen empfohlene Antibiotika* zur kalkulierten Therapie der ambulant erworbenen unkomplizierten Zystitis (deutschlandweit ohne Region Nordwest, 2024) [11]
© mm medizin + medien Verlag Tab. 4: Empfohlene Antibiotika-Kurztherapie der akuten unkomplizierten Zystitis bei Frauen ohne sonstige Begleiterkrankungen [1]
Die Resistenzraten unterliegen geringen regionalen Schwankungen. Die ARS-Datenbank des RKI [11] teilt Deutschland in fünf Regionen ein: Nordost, Nordwest, Südwest, Südost und West. Tab. 3 gibt die 2024 für ganz Deutschland (ohne Nordwest) gemittelten Daten wieder.
Für die unkomplizierte Zystitis empfiehlt die S3-Leitlinie als Medikamente der ersten Wahl (Tab. 4) [1] :
Fosfomycin (3 g Einmalgabe). Fosfomycin ist ein Analogon des Phosphoenolpyruvats, das ein essenzielles Substrat der bakteriellen Zellwandsynthese ist. Ohne zur Gruppe der Penicilline zu gehören, ist Fosfomycin somit ebenfalls ein Inhibitor der Zellwandsynthese. Resistenzen gegen Fosfomycin sind möglich, aber selten. Wegen der aktuell noch sehr guten Resistenzlage und der Option, die Substanz auch parenteral bei multiresistenten Keimen anwenden zu können, ist hier möglicherweise eher eine Zurückhaltung gegenüber breiter Verwendung angezeigt. Durch breiten Einsatz könnte ein Reserveantibiotikum durch Resistenzbildung verloren gehen.
Nitrofurantoin gehört zur Stoffgruppe der Nitrofurane. In Bakterien entstehen Metabolite von Nitrofurantoin, die diverse zelltoxische Wirkungen in Bakterien bedingen, u. a. DNA-Strangbrüche. Es besteht nur eine geringe Resistenzentwicklung gegen das Antibiotikum. Die Einnahme sollte zur Vermeidung einer zu schnellen Anflutung mit vermehrt unerwünschten Wirkungen wie Kopfschmerzen, Schwindel und Übelkeit während oder nach einer Mahlzeit mit etwas Flüssigkeit erfolgen. Zu den relevanten Nebenwirkungen zählen (nach Absetzen reversible) akute Lungenreaktionen in den ersten Behandlungstagen (u. a. allergisches Lungenödem, interstitielle Pneumonie) sowie bei Langzeitanwendung (6 Monate oder länger) chronische Lungenreaktionen (in sehr seltenen Fällen Lungenfibrose und Asthmaanfälle). Bei bekannter Leberschädigung müssen die Transaminasen kontrolliert werden. Kontraindiziert ist Nitrofurantoin u. a. bei einer eGFR < 45 ml/min.
Nitroxolin gehört zur Gruppe der Hydroxychinoline. Der antibakterielle Wirkmechanismus beruht auf der Bildung von Komplexen mit Ionen, die für Mikroorganismen essenziell sind. Ein ausreichender Essabstand ist einzuhalten, um eine schnelle Resorption und hohe initiale Wirkstoffkonzentrationen im Urin zu erreichen.
Pivmecillinam ist ein Penicillin in Form eines Prodrugs, das besser resorbiert werden kann als der daraus entstehende Wirkstoff, das Mecillinam. Mecillinam ist ein Inhibitor der Zellwandbiosynthese und wirkt vor allem gegen gramnegative Keime. Bei eingeschränkten GFR ist keine Dosisanpassung nötig.
Trimethoprim hemmt das Wachstum von Bakterien durch Eingriff in den Folsäurestoffwechsel. Über Plasmide übertragbare dhfr-Gene stellen den wichtigsten Resistenzmechanismus dar. Trimethoprim soll nur eingesetzt werden, sofern die lokale Resistenzrate unter 20 % liegt und in Abwesenheit besser verträglicher Alternativen. Bei älteren Patienten ggf. auf Folsäuremangel achten. Eine Kombination mit Sulfamethoxazol als Cotrimoxazol bietet keinerlei Mehrwert bei gesteigertem Nebenwirkungspotenzial und sollte grundsätzlich nicht mehr verwendet werden.
Im Falle einer Pyelonephritis wird eine initial kalkulierte Therapie eingeleitet, die nach Erregernachweis und Antibiogramm angepasst wird. Die DGU-Leitlinie empfiehlt je nach Patientengruppe unterschiedliche Vorgehensweisen [1] :
Bei Frauen vor der Menopause kann Ciprofloxacin 500 mg 2x/Tag für sieben Tage eingesetzt werden. Beim Einsatz dieser Antibiotikagruppe ist besonders auf die mögliche Schadwirkung hinsichtlich möglicher Sehnenrupturen oder Schädigungen der großen Gefäße hinzuweisen (z. B. Aortenaneurysma).
Schwangere sollten mit Penicillinen, Cephalosporinen oder Fosfomycin-Trometamol behandelt werden.
Männer erhalten i. d. R. Fluorchinolone oder Cephalosporine für mindestens zehn Tage.
Bei Diabetes mellitus gelten die Empfehlungen wie bei unkomplizierter Pyelonephritis, jedoch mit erhöhter Aufmerksamkeit für Komplikationen.
Die EAU-Leitlinie 2025 [2] verzichtet auf eine Differenzierung nach Patientengruppen und teilt stattdessen in lokal begrenzte vs. systemische Infektionen ein. Bei systemischen Infektionen mit Fieber oder Sepsiszeichen ist häufig eine intravenöse Therapie erforderlich, ggf. mit späterem Wechsel auf orale Gabe. Generell ist bei Antibiotikagabe auf die Nierenfunktion zu achten [1] (Tab. 5).
© mm medizin + medien Verlag Tab. 5: Einschränkung von Antibiotika bei Niereninsuffizienz [1]
Geriatrische Patienten stellen in der hausärztlichen Praxis eine besondere Herausforderung dar. Die Symptomatik ist oft unspezifisch, und die Indikation zur Antibiotikatherapie muss unter Berücksichtigung der funktionellen und kognitiven Verfassung sorgfältig gestellt werden. Ziel ist ein funktionserhaltendes Vorgehen mit möglichst geringem Therapierisiko.
Merke: Für Schwangere ist die Arzneimittelsicherheit ein zentrales Kriterium bei der Antibiotikawahl.
Die Datenbank Embryotox bietet hier evidenzbasierte, trimesterbezogene Informationen zur Verträglichkeit und Auswahl geeigneter Wirkstoffe [12] . Embryotox empfiehlt in erster Linie Betalactame (Penicilline und Cephalosporine), auch in Kombination mit einem Betalactamasehemmer. Bei Allergie gegen Betalactame kann auf Makrolide ausgewichen werden.
Nicht in der Schwangerschaft angewendet werden dürfen Tetrazykline, Clindamycin, Fluorchinolone, Aminoglykoside, Folsäureantagonisten (z. B. Cotrimoxazol) und Metronidazol. Die Datenbank ist auch für die Stillzeit relevant. Bei Unsicherheit ggf. direkte Kontaktaufnahme zur Pharmakovigilanz empfohlen.
Rezidivprophylaxe Im Bereich der Rezidivprophylaxe stehen nicht antibiotische Maßnahmen im Vordergrund. Dazu zählen eine ausreichende Trinkmenge, Miktion nach Geschlechtsverkehr sowie die Anwendung lokaler Östrogentherapie bei postmenopausalen Frauen.
Bei der Intimpflege sollte auf den übermäßigen Gebrauch von Flüssigseifen verzichtet werden (Schädigung der Scheidenflora und Alkalisierung des sauren Milieus mit dadurch schlechterer, unspezifischer Abwehr).
Zu Phytotherapeutika und Probiotika gibt es keine verlässliche Evidenz. In einer Studie an Frauen mit rezidivierenden HWI konnte gezeigt werden, dass die tägliche Einnahme von Mannose die Zahl der Rezidive nicht senken kann. [13] .
In ausgewählten Fällen ist eine postkoitale Antibiotikagabe (z. B. Fosfomycin) oder eine antibiotische Langzeitprophylaxe möglich – jedoch erst nach urologischer Abklärung und bei klarer Korrelation der Infekte mit Geschlechtsverkehr oder bei häufigen, belastenden Rezidiven.
MERKE: Im Bereich der Rezidivprophylaxe stehen nicht antibiotische Maßnahmen im Vordergrund.
Fazit
Gerade in der hausärztlichen Versorgung kommt es auf eine differenzierte Einschätzung an: Nicht jede positive Urinkultur rechtfertigt eine Therapie – und nicht jede Zystitis ist harmlos. Die Berücksichtigung individueller Risikofaktoren, eine kluge Indikationsstellung und die Auswahl adäquater Präparate (auch hinsichtlich möglicher Resistenzen) ermöglichen eine wirksame und zugleich zurückhaltende Antibiotikatherapie. Eine Übersicht fasst die aktuellen Empfehlungen zusammen (Abb. 4 [1] ).
© mm medizin + medien Verlag Abb. 4: Entscheidungsbaum – Diagnostik und Therapie bei symptomatischen Patienten [1]
Auflösung der Fälle
Fall 1: Hier ist ein ein Versuch mit Erhöhen der Trinkmenge und erst bei Persistenz der Symptome eine leitliniengerechte Kurzzeittherapie mit z. B. Fosfomycin indiziert.Fall 2: Aufgrund der systemischen Symptomatik und des Risikoprofils ist eine stationäre Aufnahme und kalkulierte parenterale Therapie indiziert.Fall 3: Ohne Beschwerden besteht keine Therapieindikation.
Literatur
https://register.awmf.org/de/leitlinien/detail/043-044 https://d56bochluxqnz.cloudfront.net/documents/full-guideline/EAU-Guidelines-on-Urological-infections-2025_2025-05-24-110339_pxmf.pdf https://www.cme-kurs.de/kurse/harnwegsinfekte-unkompliziert-bis-rezidivierend/ https://register.awmf.org/de/leitlinien/detail/015-028 www.embryotox.de 10.1001/jamainternmed.2024.0264
CME-Infos
Diese Fortbildung ist gültig vom 17.2.2026 bis 17.2.2027
VNR: 2760909015117290012
Stand: Februar 2026
Autoren: Dr. Reinhard Merz, Dr. Ulrich Scharmer, Dr. Mana Schmidt-Haghiri
Bei allen Autoren liegen keine Interessenkonflikte vor.
Die Bayerische Landesärztekammer (www.blaek.de) hat diesen Beitrag in der Kategorie I zur zertifizierten Fortbildung freigegeben. Die CME-Fortbildung ist damit auch für andere Ärztekammern anerkennungsfähig. Nach Absolvieren der Fortbildung erhalten Sie 3 CME-Punkte , wenn Sie mindestens 70 Prozent der Fragen richtig beantworten. Pro Frage ist jeweils nur eine Antwortmöglichkeit zutreffend. Bei erfolgreicher Teilnahme werden Ihnen die CME-Punkte automatisch auf Ihrem Fortbildungskonto gutgeschrieben. Außerdem erhalten Sie eine Teilnahmebestätigung zum Download.
Bei inhaltlichen Fragen zum Fortbildungsbeitrag erhalten Sie von der CME-Redaktion tutorielle Unterstützung: info@medizinundmedien.eu
Bei technischen Fragen wenden Sie sich bitte an: online@medizinundmedien.eu
Wir beantworten Anfragen in der Regel montags bis freitags zwischen 9 und 16 Uhr.
Der Verlag garantiert, dass die CME-Fortbildungen und die CME-Fragen keine werblichen Aussagen oder Produktempfehlungen enthalten. Die inhaltliche Qualität des Beitrags wurde durch zwei unabhängige Gutachter bestätigt.
Für Angaben zu Dosierungen und Applikationsformen übernehmen Autoren und Verlag keine Gewähr.
Gender-Hinweis: Die Redaktion legt Wert darauf, dass sich sowohl Hausärztinnen als auch Hausärzte und Diverse durch die publizierten Inhalte (Text und Bild) angesprochen fühlen. Aus Gründen der Lesbarkeit wird in den Texten jedoch auf eine konsequente, gleichzeitige Verwendung der Sprachformen männlich, weiblich und divers verzichtet. Dies stellt in keiner Weise eine Wertung dar.
Hinweise zum Datenschutz finden Sie unter: www.hausaerztlichepraxis.digital/datenschutz
Wie kann ich an der CME-Fortbildung teilnehmen?
Hierzu ist – aus Datenschutzgründen – eine einmalige kostenfreie Registrierung nötig (wichtig: Das gilt auch, wenn Sie bereits auf www.hausaerztlichepraxis.digital registriert sind):
Gehen Sie auf fobi.digital und klicken auf “Registrieren“. Alternativ klicken Sie auf den Button „zum CME-Portal“ im CME-Artikel und wählen in der erscheinenden Anmeldemaske „Noch kein Konto?“ aus.
Tragen Sie Ihre Daten ein. Die Felder mit * sind nötig, um Ihre Teilnahme an die Ärztekammer weiterzuleiten.
Sie erhalten eine E-Mail mit einem Bestätigungslink von uns.
Jetzt sind Sie registriert. Um an einer konkreten CME-Fortbildung teilzunehmen, klicken Sie auf den Button „zum CME-Portal“ des Beitrags, füllen diesen aus und klicken auf „Abschließen und absenden“. Bei erfolgreicher Teilnahme an der CME-Fortbildung übermitteln wir die von Ihnen erworbenen CME-Punkte an den Elektronischen Informationsverteiler (EIV) der Ärztekammern. Außerdem erhalten Sie eine Teilnahmebestätigung zum Herunterladen.
Serie "Cochrane-Evidenz für die Hausarztpraxis"
Gemeinsam entscheiden, Antibiotika vermeiden?
Experteninterview
“Das Erkennen der Sepsis ist eine Gemeinschaftsaufgabe”
WHO
Mehr Antibiotika-Resistenzen: Klinikkeime besonders gefährlich
Der Fall
Welche Therapie bei Osteoporose?
Infografik
HIV: Wissen zum Mitnehmen
Expertengespräch
Ambulante Krebstherapie: Hausärzte und Onkologen müssen eng kooperieren
Editorial HP 02/2026
Organspende: Sprechen bleibt wichtig!
Interview
Vom HZV-Zögerer zum HZV-Umsetzer
practica 2023
Schilddrüse: Vorsicht vor Überdiagnostik!
Serie E-PA
E-PA: Pflichten, aber auch Chancen für Hausarztpraxen
▲
Sie haben noch kein Passwort?
Gleich registrieren ...
Für Hausärztinnen und Hausärzte, Praxismitarbeitende und ÄiW (Allgemeinmedizin und Innere Medizin mit hausärztlichem Schwerpunkt) ist der Zugang immer kostenfrei.
Mitglieder der Landesverbände im Hausärztinnen- und Hausärzteverband profitieren außerdem von zahlreichen Extras.